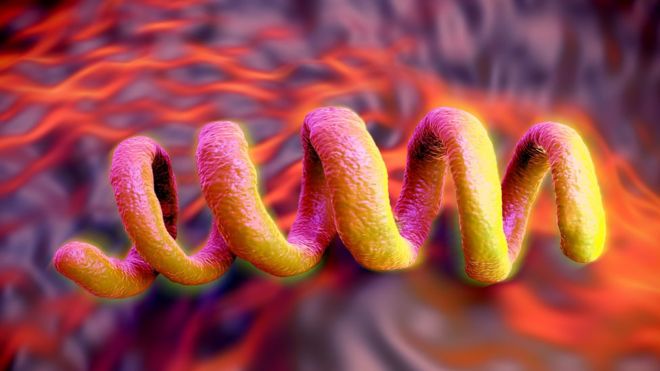
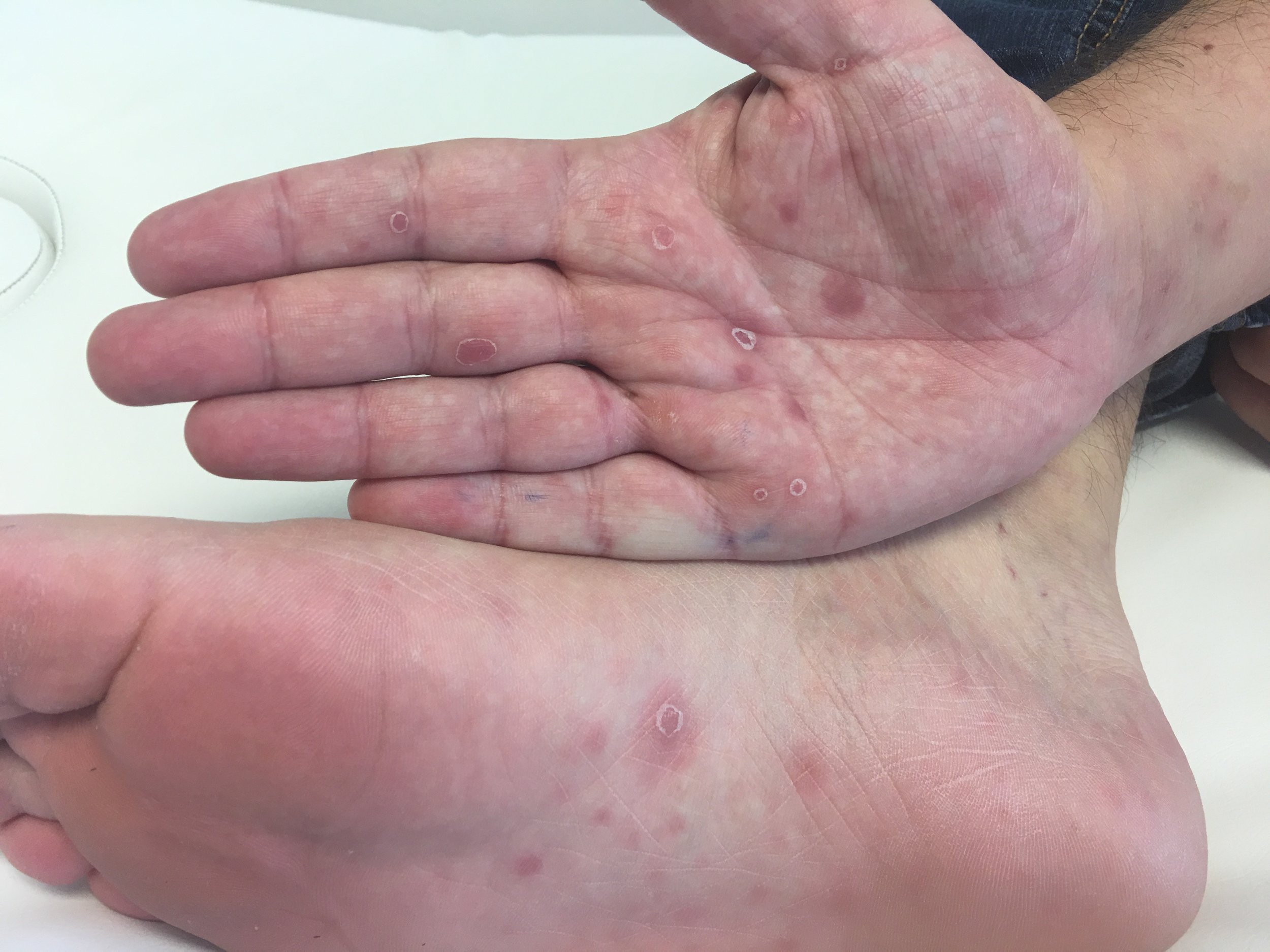
As recomendações para uso de antirretroviral (coquetel) após exposição de risco à Infecção pelo HIV foram atualizadas em julho de 2015. Entende-se como risco à infecção pelo HIV aqueles pacientes que tiveram contato com material infectante pelo vírus, tanto através de relação sexual desprotegida quanto a acidentes perfurocortantes ou compartilhamento de agulhas. No caso de relação sexual desprotegida deve-se, também, considerar outros agentes de transmissão sexual como hepatites, Lues, agentes causadores de uretrites e outras DST.
A indicação de profilaxia com antirretroviral requer avaliação do risco da exposição. Fatores como o tipo de material envolvido, o tipo de exposição, o tempo transcorrido entre a exposição e o atendimento médico e as condições sorológicas do paciente exposto e da pessoa fonte devem ser avaliados e os riscos extratificados.
Entre os materiais biológico passíveis de transmitir o vírus do HIV estão: sangue, sêmen e fluidos vaginais. Dentre os materiais biológicos que não transmitem o HIV estão o suor, lágrima, fezes, urina, vômitos, secreções nasais e saliva (exceto quando a presença de sangue). Quanto ao tempo transcorrido entre a exposição e o atendimento fica a regra de quanto antes for iniciada a profilaxia melhor. Os estudos demonstram que idealmente o tratamento deve iniciar nas primeiras 2 horas após exposição, porém há benefícios até 72 horas subsequentes. Cabe lembrar que, mesmo aqueles pacientes que procuram atendimento após as 72 horas devem ser avaliados para DST.
A investigação diagnóstica para infecção pelo HIV deve ser realizada, quando possível, tanto no paciente quanto na pessoa fonte, isso pode ser realizado nos serviços de emergência médica através do teste rápido para HIV.
O esquema antirretroviral para PEP (inclui todos os acidentes biológicos e exposição sexual desprotegida) é TDF+3TC+DTG por 28 dias. Esse esquema antirretroviral (coquetel) pode ser usado uma vez ao dia, possui boa tolerância e o principal efeito adverso é a icterícia causada pelo ATV que ocorre em até 4% dos pacientes e não é motivo de interrupção do tratamento.
Qualquer medicamento pode gerar efeitos adversos, não importa qual seja, e isso faz parte do manejo dos pacientes. A toxicidade dos antirretrovirais são comuns porém leves e autolimitados. As mais relatadas são as gastrintestinais, astenia, cefaléia e alterações laboratoriais. Nos casos em que o TDF for contra-indicado a combinação de AZT+3TC pode ser utilizada.
Para aquelas exposições de risco à infecção pelo HIV cuja a fonte é multiexperimentada, ou seja, já usou algum antirretroviral, o esquema profilático deve ser individualizado. O protocolo diz:
"Ressalta-se que na escolha do esquema profilático em exposições, envolvendo fonte sabidamente infectada pelo HIV, deve-se sempre avaliar a história de uso dos antirretrovirais e os parâmetros que podem sugerir a presença de cepas virais resistentes. A exposição prévia da pessoa fonte a diversos esquemas antirretrovirais, assim como evidências de falha virológica (carga viral detectável após seis meses de início ou troca de ARV) podem indicar a presença de cepas virais resistentes. Assim, quando a pessoa fonte está em falha virológica, uma avaliação criteriosa deve ser feita por médicos experientes no manejo de casos de resistência viral, para indicação do esquema de PEP, sempre que possível baseada na genotipagem do paciente fonte.”
Todavia, se não houver um especialista disponível, a profilaxia deve ser iniciada com o esquema básico recomendado e o paciente deve ser encaminhado com brevidade ao médico infectologista.
Renato Cassol - Médico Infectologista
Porto Alegre - RS